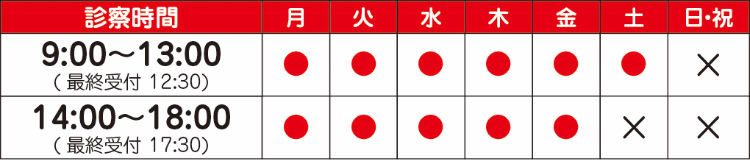
福岡、宗像の脳神経外科「おおしろ脳神経外科」頭痛・めまい・認知症(物忘れ)・生活習慣病
生活習慣病
生活習慣病とは、その名の通り、「食生活」「運動習慣」「ストレス」「喫煙」「飲酒」など、日々の生活習慣がその発症や病気の進行に関係する疾患群を表しています。以前は「成人病」とも呼ばれており、その原因は加齢とともに発症するものとされていました。しかし、実際には不規則な生活習慣や運動不足、あるいは子どものころからの生活環境も要因となって発症することもあり、最近では「生活習慣病」と呼ばれるようになりました。偏った食事、運動不足、喫煙、過度の飲酒、あるいは過度なストレスなど、好ましくない生活習慣や乱れた生活を続けていくと、生活習慣病を発症しやすくなるのです。
日本人の死因の上位を占める、がんや心臓病、脳卒中などは生活習慣病と密接に関係しており、さらにその危険因子となる動脈硬化、高血圧、糖尿病、脂質異常症などは、すべて生活習慣病そのものです。言いかえれば、健康的とは言えない生活習慣がもたらす現代病が生活習慣病ですので、それまでの不適切な生活習慣を改めることで、その発症や病状の進行を防ぐことも期待されているのです。
生活習慣病の代表である高血圧、糖尿病や脂質異常症などは、大部分は自覚症状がないまま病状が進行していることが特徴です。そのため、気づいたら心臓や脳、大血管などに大きなダメージを与えている疾病とも言えます。狭心症や心筋梗塞あるいは脳卒中など、命に関わる深刻な病気になってはじめて、生活習慣病の「怖さ・恐ろしさ」を知ることになります。そのため、生活習慣病は「サイレントキラー/静かなる殺し屋」とも呼ばれており、健康診断時に高血圧や糖尿病、脂質異常症などを指摘された場合、このまま放置すれば近い将来、重篤な病気につながる可能性があることを認識することが重要となります。そうすることで、日ごろの食生活や運動習慣をもう一度見直す機会が得られたり、あるいは治療に前向きに取り込む姿勢を再確認するチャンスとなるかもしれません。
生活習慣病では、知らぬまに進む動脈硬化が危険です!
生活習慣病は自覚症状がないために放置されることが多いのですが、そうしているうちに体の中では着々と動脈硬化が進んでいます。動脈硬化自体は加齢に伴う変化でもありますが、血液中のLDLコレステロール(悪玉コレステロール)が高く、HDLコレステロール(善玉コレステロール)が低いほど、動脈硬化が起こりやすいことが分かっています。肥満や高血圧・高血糖が長く続いていると、血管壁には慢性的な炎症が起こりやすくなり、その結果として血管壁が厚くなったり、硬くなったりすることで動脈硬化が徐々に進展していきます。このような状況になると血管壁内に残骸物質が溜まるようになり、お粥状の粥腫(じゅくしゅ)を形成していきます。さらに粥腫が大きくなるとプラークと呼ばれる血管内腔に隆起するコブ状の構造物を作ります。そうすると血管腔が狭くなったり、粥腫やプラークが血管壁から剥がれ落ちて血栓を形成したり、最悪の場合には血液の流れを塞いでしまうことにもつながっていきます。言い換えれば、動脈硬化を起こした血管は、ちょうど古い水道管が汚れて詰まったり、さびが剝がれやすい状態と考えると理解しやすいかもしれません。健康な血管は強さとしなやかさ・弾力性を合わせもっているので、必要な血液を脳や心臓をはじめ全身に送ることができます。しかし、動脈硬化が進むと血管の弾力性が失われ硬くなってしまうので、十分な血液を全身に送り届けることができなくなってしまいます。
動脈硬化に影響を与える危険因子は?
動脈硬化は加齢とともに徐々に進行する病態ですが、その進行を助長させる危険因子として、高血圧、脂質異常症、糖尿病、肥満などがあります。もちろん危険因子の数が多いほど動脈硬化になりやすく、進行も早い傾向があります。今回は具体的な動脈硬化の危険因子や動脈硬化に関連する疾病、さらに動脈硬化が引き起こす命に関わるリスクなど生活習慣病の危険性について解説していきます。
高血圧
心臓から送り出される血液が全身の隅々まで流れていく際に、動脈の内側の壁を押す力(圧力)が血圧を意味します。心臓はポンプのように収縮と弛緩を繰り返し、血液に圧力を加えて血管のなかへと送り込んでいます。心臓が収縮して血液を送り出すときの血圧が収縮期血圧(最高血圧/上の血圧)、心臓がゆるんで送り出した血液が戻ってくるときの血圧が拡張期血圧(最低血圧/下の血圧)です。血圧は心臓に近い血管ほど高く、手足などの末梢血管ほど低くなります。また、血管自体がしなやかさ(弾性)を保っていると血圧は上がりにくくなりますが、血管が硬くなり血液をため込めなくなっていると収縮期血圧が上がりやすくなり、かつ拡張期血圧も低くなっていきます。

高血圧の診断基準
日本高血圧学会では、診察室で測る血圧が140/90㎜Hg以上、家庭で測る血圧が135/85㎜Hg以上を高血圧として、上下両方、またはどちらか一方でも超えていれば、高血圧として治療が必要としています。しかし、高血圧と診断される手前の「高値血圧」であっても、動脈硬化は進みやすいといわれていますので、血圧が高めだと気づいたら、減塩や運動など生活習慣の改善を積極的に行うようにしましょう。なお、日本人の高血圧患者は約4,300万人と予測されており、実に日本人の3人に1人が高血圧なのです。
高血圧と動脈硬化の悪循環サイクル
高血圧になると血管の壁には常に強いストレスがかかり、それが慢性的に続いていくと血管壁は傷つきやすくなります。血管自体も高い圧に順応するために壁が分厚くなり、その結果、血管は柔軟性を失って硬くなっていきます。傷ついた血管壁からはLDLコレステロールや炎症を引き起こす生理活性物質・サイトカインなどが入り込み、その結果として粥腫やプラークと呼ばれる動脈硬化を示す状態を作りだします。そうすると血管内腔も狭くなりますが、末梢血管の隅々まで血液を送り込もうと働きますので、血圧が上昇していきます。このように高血圧と動脈硬化は表裏一体で、高血圧がさらに血管を傷めつけ、傷んだ血管のせいでまた血圧が上昇という悪循環サイクルを引き起こしていくのです。
高血圧はサイレントキラーの代表格です
高血圧は自覚症状がほとんどないため、気づかないまま動脈硬化が進行して、ある日突然、心筋梗塞や脳卒中を発症することも珍しくありません。気づかぬうちに重大な疾患を引き起こすことから、高血圧はサイレントキラーの代表格なのです。こうしたことから日本高血圧学会では、降圧目標値を、診察室で測る血圧は130/80㎜Hg未満、家庭で測る血圧は125/75㎜Hg未満として、厳格な血圧コントロールを呼びかけています。一方で、高齢者(75歳以上)は動脈硬化が進んでいるケースが多くなるため、急激に血圧を下げると血流が悪くなり、脳虚血や脳梗塞などを起こすこともあります。そのため高齢者では降圧目標も少し高めに設定されていますので、徐々に目標値に近づけるようにしましょう。
家庭血圧測定のすすめ
高血圧は自覚症状に乏しく、つい放置してしまいがちですが、自分で見つけることもできます。普段から家庭血圧を測定する習慣をつけ、早期発見を心がけましょう。家庭血圧は、「白衣高血圧」(病院で測ると高いが、家庭で測ると正常)や「仮面高血圧」(病院で測ると正常だが、家庭で測ると高い)の診断にも役立ちます。特に「仮面高血圧は」、心筋梗塞や脳卒中になるリスクが高く、早く見つけて適切に治療する必要があります。治療を必要とする高血圧と診断されれば、医師の指示に従って、きちんと降圧薬を服用することが重要です。
脂質異常症
脂質異常症は動脈硬化の主要な危険因子のひとつであり、心筋梗塞や脳梗塞などの重大な病気を引き起こす原因です。脂質にはコレステロールのほか、中性脂肪(トリグリセライド)、リン脂質、遊離脂肪酸などがあり、いずれも私たちの体の機能を維持する上では不可欠なものですが、これらが多すぎたり少なすぎたりしても、やはり体に不具合が生じてきます。
脂質異常症とは?
血液中のLDLコレステロールや中性脂肪が多すぎたり、あるいはHDLコレステロールが少なすぎたりする状態を脂質異常症と呼んでいます。以前は「高脂血症」と呼ばれていましたが、HDLコレステロールは低いほうが異常なので、最近は「脂質異常症」と呼ばれることが多くなりました。コレステロールというとLDLコレステロールばかりが悪者に見られがちですが、中性脂肪が多すぎるとHDLコレステロールが減りやすくなり、動脈硬化を促進することがわかっています。特にLDLコレステロールと中性脂肪の両方が高い人は動脈硬化が早く進むといわれており、健康診断や血液検査の結果をチェックして、異常があれば早めに受診してもらい、適切な治療を受けることが大切になります。なお脂質異常症は、高血圧や糖尿病と比べるとそこまで知られていませんが、食生活の欧米化や運動不足などが関係して、その数は年々増え続けているのです。
動脈硬化の最大の危険因子は?
動脈硬化の危険因子のなかでも、最大の危険因子はLDLコレステロールです。LDLはLow Density Lipoproteinの略で、細胞膜やホルモンの原料として使われるコレステロールを血液に乗って全身に送り届ける低比重のリポタンパク質のことです。基本的にコレステロール自体は油性(あぶら)なので、水性である血液中には直接は溶けていません。そのため血液中をスムーズに運搬させるためリポタンパク質と結合して、血液に溶け込む形で全身に運ばれており、エネルギー源として使用されています。我々は食事や体質などによって血液中のLDLコレステロールが増えすぎたり、余分なコレステロールを回収するHDLコレステロールが少なすぎたりすると、コレステロールのバランスが崩れます。そうするとLDLコレステロールが血液中に余った状態で循環しています。
LDLコレステロールと動脈硬化
通常、体内には抗酸化能が備わっていますので、血液中のLDLコレステロールが多くなっても、LDLは容易に酸化されないようになっています。しかし、喫煙などの酸化ストレスが大きくなったり、何らかの要因で抗酸化能が低下したりすると、血液中にある活性酸素の影響を受けてLDLコレステロールの酸化が進みます。一般に活性酸素にはウイルスや細菌を退治する役割がありますが、一方では毒性が強すぎるために体内の細胞を酸化させたり、老化やさまざまな病気の原因になることがあるのです。もし、体内の抗酸化能が低下してくる条件が重なった場合、余分なLDLコレステロールは活性酸素の影響を受けやすく、酸化LDLコレステロールという状態に移行していきます。そして酸化したLDLコレステロールが血管壁にくっ付くと、白血球の一種であるマクロファージが酸化LDLを異物として認識し、酸化LDLを捕食して動きが取れなくなります。血管壁で動けなくなったマクロファージの残骸は、最終的にプラークという粥状の残骸物質に移行し、血管壁に蓄積されることで動脈硬化につながっていきます。またプラークが次第に大きくなると火山のように噴火したり、また噴火口付近には血液のかたまり(血栓)ができ、動脈が完全に詰まる原因にもなっていきます。これが心臓の冠動脈で起こると狭心症や心筋梗塞、脳動脈で起こると脳梗塞などの病気を発症していくのです。
コレステロールを増やさないためには
体内のコレステロール代謝と最も関連があるのはやはり食事です。動物性脂肪(飽和脂肪酸)である牛肉や豚肉、ひき肉などを減らし、背の青い魚(イワシ、アジ、サバなど)中心の食事に変更することがポイントです。それでも、コレステロール値が高ければ、食事に含まれるコレステロール(卵、レバー、小魚、貝類、魚卵など)を減らし、食物繊維(野菜、きのこ、海藻、豆類など)を積極的にとるようにしてください。食事では、トランス脂肪酸にも注意が必要ですので、ショートニングを使ったケーキやクッキーなどの洋菓子はできるだけ控えましょう。また、運動は直接コレステロールを下げる効果はあまりありませんが、HDLコレステロールを増やす作用が知られています。運動自体が動脈硬化を予防する効果を持っていることもわかっていますので、積極的に身体を動かすことが大切です。さらにタバコはLDLコレステロールを酸化させ、HDLコレステロールを減らす作用がありますので禁煙に努めましょう。一方、LDLの酸化防止には、抗酸化作用が高いビタミンC、ビタミンE、βカロテンなどの栄養素を摂取するのが効果的です。また紫外線や大気汚染、過度な運動、ストレスなどは酸化ストレスの原因となるため、できるだけ避けるように努めましょう。
糖尿病
血液中のブドウ糖の濃度(血糖値)が多くなり過ぎる状態が糖尿病です。全国では約2,000万人もの方々が糖尿病を強く疑われており、単純計算すると国民の5~6人に一人は糖尿病の危険があるとされています。生きていくためには、食事を取ることでエネルギーを得なくてはならないのですが、食べ物はそのままではエネルギーとはなりません。まず消化作用によりブドウ糖に分解され、血液を通して全身に運ばれますが、このブドウ糖こそが大切なエネルギー源となります。なお、ブドウ糖が体の細胞に取り込まれるためには、膵臓のβ細胞から分泌される「インスリン」が不可欠となります。インスリンとブドウ糖のバランスが保たれていれば、血液中のブドウ糖の濃度も一定です。しかし、何らかの理由によりインスリンの分泌が減少したり、インスリンの効きが悪くなったりすると、血液中のブドウ糖が増えすぎた状態(高血糖)になり、その状態が長く続くと糖尿病を発症します。糖尿病かどうかを判断するには、血液検査で血糖値やHbA1c(へモグロビン・エー・ワンシー)を調べます。HbA1cは、当日の食事や運動などの影響を受けやすい血糖値とは異なり、過去1~2ヵ月の血糖値を反映しているといわれ、長期的な血糖コントロールの状態を知る手がかりとなります。

糖尿病の原因と、なりやすい人とは?
糖尿病には大きく分けて2つのタイプがあります。膵臓のβ細胞が破壊され、インスリンがほとんど分泌されないタイプを「1型糖尿病」、インスリンは分泌されるものの、量が不足したり、あるいは効きが悪いタイプを「2型糖尿病」といい、わが国の糖尿病患者の95%以上は2型糖尿病といわれています。2型糖尿病は、もともと糖尿病になりやすい遺伝的要因に、食べすぎや運動不足、肥満、ストレスといった生活習慣(環境要因)が加わって発症すると考えられています。さらに糖尿病の人は、高血圧や脂質異常症、肥満といったほかの生活習慣病も合併しやすく、心筋梗塞や脳梗塞を発症するリスクが高いことから、すべての根底にある生活習慣を見直し、改善していくことが重要です。
高血糖による血管ダメージ
細胞の中に取り込まれるとエネルギー源として役に立つブドウ糖ですが、血管の中で循環している状態だと血管を傷つけることが知られています。高血糖状態が続くと糖が血管壁の内皮細胞に付着し、付着した糖と内皮細胞のたんぱく質が化学反応を起こし、活性酸素を発生させます。活性酸素は体内の代謝過程において様々な成分と反応し、過剰になると細胞障害をもたらすことがあります。血管壁の内皮細胞で生じた活性酸素は内皮細胞自身を傷つけることがあり、その修復のために血小板が集まって血栓が形成されると血管内腔を狭くしてしまいます。これにより血液の流れが悪くなり、血管は余計な圧力を受けることになり、さらに動脈硬化が進展するのです。
糖尿病で怖いのは合併症
糖尿病はその初期では自覚症状がほとんどありませんが、高血糖状態をそのまま放置しておくと全身の血管や神経が障害されて、さまざまな合併症が起こります。よく知られているものとして、失明に至ることもある「糖尿病網膜症」、進行すると血液透析や腎移植の原因となる「糖尿病腎症」、壊疽(えそ)を起こして足や手を切断することもある「糖尿病神経障害」があり、これらは「三大合併症」と呼ばれています。三大合併症は目や腎臓の細い血管や神経の栄養状態が障害されて起こるのに対し、高血糖によって動脈硬化が進むと心臓や脳、足などの太い血管が詰まりやすくなり、心筋梗塞や脳梗塞、あるいは下肢の閉塞性動脈硬化症の原因となります。三大合併症をはじめとする合併症を防ぎ、動脈硬化の進展を遅らせるためには、血糖コントロールを早期に開始することが大切です。動脈硬化は、糖尿病と診断される前の“予備群”の段階から進んでいるといわれていますので、定期的に検査を受け早期発見・治療を心がけましょう。
糖尿病治療の基本は食事療法と運動療法
糖尿病治療の最大の目標は合併症の予防ですが、血糖値をできるだけ正常に近づけ、良好な血糖コントロールを達成するには、食事療法と運動療法が基本となります。軽い糖尿病なら、食事だけでコントロールできると言われますので、食べすぎに注意し血糖値が上がりやすい糖質(炭水化物、果物、お菓子など)の取りすぎに注意しましょう。また、運動はインスリンの働きをよくするだけでなく、肥満やストレス解消にも効果がありますので、日ごろからこまめに体を動かすようにしましょう。糖尿病はなかなか完治させることは難しい病気ですが、食事療法・運動療法に加え、薬物療法(飲み薬やインスリン注射など)をうまく組み合わせ、血糖値をコントロールすることで、健康な人と同じように生活することができるようになります。
肥満
肥満とは、からだに余分な脂肪がついている状態のことを示します。肥満は動脈硬化を促進し、高血圧や糖尿病などの生活習慣病、さらには心臓病・脳卒中を引き起こすほか、脂肪肝などの消化器疾患、睡眠時無呼吸症候群などの呼吸器疾患、腰痛や膝痛など運動器疾患、さまざまな病気の原因にもなっています。ただ太っている状態は「肥満」ですが、肥満に起因する何らかの健康障害があり、医学的に減量を必要とする病態と診断されると「肥満症」として治療が必要になります。

どれぐらい太っていたら肥満?
日本肥満学会では肥満の判断基準としてBody Mass Index, BMI(=体格指数)という指標を用いており、計算方法としては体重(kg)÷身長(m)÷身長(m)で求められます。計算方法は世界共通ですが、肥満の判定基準は国によって異なり、WHO(世界保健機構)の基準では30以上を肥満としています。しかし、本邦においてはBMIが25以上で「肥満」であり、肥満の度合いも「肥満1」から「肥満4」まで細かく分類されています。なお、BMIが22になる時の体重が標準体重とされ、最も病気になりにくいと言われています。しかし、BMIが25を超えると動脈硬化の進展は早まり、高血圧や糖尿病、脂質異常症などの生活習慣病のリスクが2倍以上になると言われています。
肥満のタイプと内臓脂肪の役割
肥満は脂肪のつき方によって2つのタイプに大別されます。お尻や太ももなど下半身に脂肪がつく「皮下脂肪型肥満(洋なし型)」と、お腹の内臓周囲に脂肪がたまる「内臓脂肪型肥満(りんご型)」です。従来、内臓脂肪として溜まってくる脂肪組織は、余ったエネルギーを貯蔵する場所として考えられてきました。ところが、近年の研究によれば脂肪組織の役割はそれだけではなく、生命維持にかかわる生理活性物質を合成・分泌していることが確認されています。その物質によって糖質や脂質のバランスが制御され、血圧もうまくコントロールされているのです。もし内臓脂肪が必要以上に増えてくると、身体のバランスにも乱れが生じ、インスリンの働きを抑えたり、脂肪を再度分解して中性脂肪やコレステロールを上昇させていきます。つまり、内臓脂肪が増えすぎると生理活性物質のバランスが崩れ、体内では動脈硬化を促進させるように働き、ひいては心臓病や脳卒中のリスクを高めてしまうのです。
内臓脂肪とメタボリック症候群
生活習慣病の根底には内臓脂肪の蓄積が関係していることがわかってきましたが、内臓脂肪の蓄積によって病気が引き起こされやすくなった状態を「メタボリックシンドローム」と呼んでいます。メタボリックシンドロームと診断されるのは、ウエスト周囲径が男性85cm以上、女性90cm以上で、かつ血圧・血糖・脂質の3つのうち、2つ以上が基準値から外れた場合をメタボリックシンドロームと診断されます。つまり、内臓脂肪型肥満があるとインスリンの働きが悪くなり、血糖値が上がっていきます。この状態が続くと糖尿病をはじめ、高血圧や脂質異常症などの代謝異常を引き起こすことにつながり、加速度的に動脈硬化が進展するのです。それぞれの疾病の重症度は大したことなくても、幾つか重なると心臓病や脳卒中の危険は一気に高まるため、個々の病気の治療はもちろんですが、その根源となる内臓脂肪を減少させることも重要なのです。なお、内臓脂肪の蓄積は必ずしもBMIとは相関しないこともあり、メタボリックシンドロームの診断基準には盛り込まれていません。しかし、メタボリックシンドロームの予備軍を拾い上げる意味では、特定健診の基準にBMIが採用されており、動脈硬化度を推定する際には重要な指標となります。
脂肪のつきにくい体を目指す
生活習慣病の根底には内臓脂肪の蓄積が関係していることがわかってきましたが、内臓脂肪の蓄積によって病気が引き起こされやすくなった状態を「メタボリックシンドローム」と呼んでいます。メタボリックシンドロームと診断されるのは、ウエスト周囲径が男性85cm以上、女性90cm以上で、かつ血圧・血糖・脂質の3つのうち、2つ以上が基準値から外れた場合をメタボリックシンドロームと診断されます。つまり、内臓脂肪型肥満があるとインスリンの働きが悪くなり、血糖値が上がっていきます。この状態が続くと糖尿病をはじめ、高血圧や脂質異常症などの代謝異常を引き起こすことにつながり、加速度的に動脈硬化が進展するのです。それぞれの疾病の重症度は大したことなくても、幾つか重なると心臓病や脳卒中の危険は一気に高まるため、個々の病気の治療はもちろんですが、その根源となる内臓脂肪を減少させることも重要なのです。なお、内臓脂肪の蓄積は必ずしもBMIとは相関しないこともあり、メタボリックシンドロームの診断基準には盛り込まれていません。しかし、メタボリックシンドロームの予備軍を拾い上げる意味では、特定健診の基準にBMIが採用されており、動脈硬化度を推定する際には重要な指標となります。
動脈硬化によって引き起こされる怖い病気は?
生体内では動脈硬化が原因・要因となって様々な疾患が引き起こされます。これらの疾患は時として致命的となったり、あるいは生活の質を大きく損ねることがあります。このような病気を引き起こさないためには、動脈硬化の危険因子を適切にコントロールし、動脈硬化が進行しないようにすることが大切です。すなわち、健康寿命を延ばす大きなカギは動脈硬化の進行を抑えることといっても過言ではありません。但し、動脈硬化自体は自覚症状が乏しく、気づきにくい病態ですので、健康状態を過信せずに慎重に対応することが必要となります。なお、動脈硬化の典型的な症状として現れやすい病気は、心臓病や脳疾患、あるいは血管病ですので、その特徴をまとめてみましたので、ぜひ参考にされてください。
狭心症・心筋梗塞
狭心症とは、心臓に血液を送っている「冠動脈」の一部に異常が起き、血流が流れにくくなって心筋が弱ってしまう病気です。さらに、冠動脈に血栓が詰まって血流が完全に途絶え、周囲の心筋が壊死してしまうのが心筋梗塞です。狭心症の典型的な症状は、締めつけられるような「胸の痛み」ですが、通常は圧迫されるような痛みが数分から10分ほど続きます。この症状は運動した時や興奮した時に起こりやすく、少し休めば心臓の状態が回復します。しかし、以前には問題のなかった「軽い運動時」や「安静時」にも発作が起きたり、あるいは痛みの持続時間が長くなったりすることがあります。このような場合には、狭心症の中でも短期間で心筋梗塞へ進行する可能性の高い「不安定狭心症」という病態であり、特に注意が必要です。狭心症には、その原因によって主に2つのタイプがあります。一つが「血管けいれん型」の狭心症で、喫煙や過度な飲酒、ストレスなどが原因で心臓の血管に急にけいれんが起こるものです。もう一つが、血管が徐々に詰まってしまう「動脈硬化型」です。狭心症のほとんどがこちらのタイプで、心筋梗塞の危険性がより高くなります。動脈硬化を起こす主な危険因子は、高血圧、脂質異常症、糖尿病、および肥満などです。こうした生活習慣病がある人や、喫煙やストレスにさらされた生活をしている人は、心臓の血管が傷つきやすくなりますので注意して下さい。

脳卒中・血管性認知症
脳卒中には、脳の血管がつまる脳梗塞と血管が破れて出血を起こす脳出血やくも膜下出血があります。脳卒中が起こってしまうと、その部分の血流が途絶え、神経細胞が障害されてしまいます。脳卒中の症状には、「呂律が回らない」「顔の半分や片方の手足の力が入らない」「食事中にお箸を落とす」「視野が欠ける」「吐き気を伴う頭痛が起こる」「意識がもうろうとする」など、様々あります。脳梗塞の場合には発症後すぐに治療すれば(4.5時間以内)、後遺症も軽いことがわかっています。また、脳卒中が疑われる症状が出た場合には、できるだけ早めに医師の診察を受けることが望まれます。万が一脳卒中になってしまうと神経細胞が障害されるため、「体が動かない」「言葉が出てこない」などの後遺症が残ることがあります。後遺症が重く、介護が必要な状態になると本人はもちろんのこと、家族や周囲の人にも大きな負担がかかります。また、動脈硬化に基づく脳卒中に罹患したあとは、徐々に認知機能が低下してくる血管性認知症を呈することがあります。アルツハイマー型認知症と血管性認知症は、元来は別の疾患としてとらえられていましたが、両者の危険因子の多くは共通していることがあり、それぞれが合併したり相互に影響し合ったりしている可能性が示唆されています。

大動脈瘤と大動脈解離
大動脈瘤や大動脈解離は、必ずしも動脈硬化だけで生じるものではなく、動脈壁の先天的な脆弱性など、発症には別の要因も関与していると考えられています。大動脈瘤は、動脈壁の一部に構造変化が生じて、正常径の1.5倍を超えて拡張した状態です。これといった症状がなく経過し、検診などで偶然に発見されることも少なくありません。壁の一部が嚢(のう)状に突出したものや、一定のサイズを超えて拡大傾向にあるものは破裂の危険があり、侵襲的治療の対象となります。一方、大動脈解離という病気は、動脈壁が中膜のレベルで走行に沿って二層に分かれて、本来の動脈内腔(真腔)と新たに生じた壁内腔(偽腔)とが、内膜を中心としたフラップで隔てられ、二腔になった状態です。突然の胸痛や背部痛で発症することが多く、心臓付近に解離が及ぶ場合は緊急手術が必要になりますし、解離した血管壁が薄くなって外側に破裂してしまうと“突然死”をきたすこともある怖い病気です。
閉塞性動脈硬化症
動脈硬化による血管の狭窄や閉塞は全身の動脈に起こります。手や足の動脈が細くなり、栄養や酸素を十分に送り届けることができなくなると、手先や足先が冷たくなったり、筋肉の痛みが出たりします。このような状態を閉塞性動脈硬化症と言います。閉塞性動脈硬化症の症状は4段階に分けることができますが、症状が軽い冷感やしびれ感だけであれば経過を観察します。しかし、間欠性跛行を呈するような症例では、血行再建術を行うこともあります。なお、たばこに含まれるニコチンは、血管を収縮させる作用がありますので、もし禁煙できなければ、手術を行っても病状が再発してしまうこともあります。閉塞性動脈硬化症の患者さんでは、小さな傷や低温やけどなどがなかなか治らず、感染を起こしたり、壊死に移行することがあります。特に糖尿病のある方は、四肢の感覚障害を伴っていて、やけどに気づくのが遅れる場合があるので要注意です。動脈硬化は手足だけでなく全身同時に進行するため、閉塞性動脈硬化症の患者さんでは狭心症、心筋梗塞や脳梗塞などを合併することを考慮しながら診療をすることが大切です。
高尿酸血症
血液中の尿酸値が7.0mg/dlを超える状態を高尿酸血症と呼んでいますが、尿酸値が高いだけでは症状はありません。血中の尿酸値が高い状態が続き、血液中に溶けきれなくなった尿酸が結晶となり関節などに蓄積してきます。蓄積した尿酸の結晶は体が異物として認識され、痛みとして感じられるようになります。これが痛風発作です。また、尿酸が腎臓にたまって結石ができると痛みを生じ、結石が尿管や膀胱に移行するとその部分で炎症を起こし、激痛を生じることもあります。また、高尿酸血症は圧倒的に男性に多い病気ですが、これには女性ホルモンが抑制的に関係していると言われています。一般に、体内における尿酸の産生量と排泄量はほぼ同じで、血液中の尿酸値は一定に保たれています。しかし、尿酸の産生が増えすぎたり、あるいは腎臓からの排泄が少なくなると血液中の尿酸が多くなり、痛風発作の危険性がでてきます。また、尿酸はプリン体と呼ばれる物質から産生されますが、ビール・鶏卵・魚卵・肉・魚などにはプリン体が多く含まれていますので、日ごろからプリン体をたくさん取っている人は注意が必要です。また、アルコールを多く飲む人は、おつまみにもプリン体が多く含まれることがあり、注意が必要です。なお、アルコール自体に尿酸を上昇させる作用があるようですので、どんなアルコールであっても取り過ぎはいけません。

慢性腎臓病
慢性腎臓病(CKD)は、chronic kidney diseaseの頭文字をとったもので、慢性に経過するすべての腎臓病を指します。糖尿病や高血圧などの生活習慣病や慢性腎炎、加齢など様々な原因で腎臓の機能が低下してしまった状態がCKDです。腎臓の働きを判断する数値が血清クレアチニン値で、血液中のたんぱく質の濃度で調べます。数値の高い人ほど腎機能が低下していると考えられます。もう一つはeGFRという推算糸球体ろ過量を示す数値で、腎臓が1分間にどの程度、尿のもとを作ることができるかを表します。これは数値が低い人ほど腎機能が低下していることになりますが、CKDの初期には自覚症状が全くないことがほとんどです。腎臓は一定のレベルまで機能が低下すると、それ以上は自然に治ることはありません。自覚症状がないだけに知らないうちにどんどん進行してしまうのです。進行すると現れる症状としては、夜間の尿が増えたり、立ちくらみや貧血を起こしたり、手足のむくみや疲労感、息切れなどがあります。但し、こうした症状を自覚するようなら、既にCKDがかなり進行している可能性が考えられます。症状がないからといって診察や治療を受けなかったり、生活習慣を改めなかったりすると、気付かないうちに腎臓の状態が悪化していることにつながっていきます。一なお、高血圧や糖尿病などの生活習慣病に罹患するとCKDを発症する可能性が高まると言われており、その危険因子となる肥満や喫煙、過度の飲酒などにも注意が必要です。
動脈硬化を進展させないためには?
多くの疾患と同様に、動脈硬化も一度生じたものを元に戻すのは容易ではなく、進行する前の予防が肝心です。加齢や遺伝的素因など防御できない要素もありますが、正しい知識を身につけ、健康診断を欠かさずに受診し、動脈硬化のリスクがある場合にはそれらが悪くならないように、また他のリスクが生じないように努める必要があるでしょう。日々の食事や運動のほか、薬が処方されているときには定期的な服薬など、普段の生活習慣が重要です。また血圧の異常を指摘されている場合には、診察室で測定された血圧が普段の状態を正確に反映していないことがありますので、そのような方では自宅での血圧測定が重要になります。その他、よく推奨されるものに禁煙や節酒がありますが、これを意識しすぎるとかえってストレスをため込むこともあり、注意が必要かもしれません。個々のライフスタイルやリスクなどに応じて、目標を設定することが望ましいかもしれません。適度な休養や睡眠も大事ですが、夜間の不眠を過度に心配しすぎるのもよくありません。眠らなければと意識しすぎて、かえって休息が十分にとれていない方がしばしば見受けられます。加齢とともに長時間の睡眠は難しくなることも多いですが、いたずらに睡眠薬などに頼るのではなく、静かな環境で安静を保てば、たとえ眠れなくとも心身を休められることにもつながるかもしれません。
これから生活習慣病を予防するためには?
新しい自分をめざして
日々の生活スタイルを少しずつ変えることは、新しい自分を作り出すことにつながり、生活習慣病の治療に役立つ可能性があります。そのためには生活の様々な場面で、少し時間をかけながら考えることで、変えられるかもしれません。医師から受ける生活習慣の見直しのアドバイス(食事や運動習慣の改善など)以外で、一般的に見直しが必要な対応策を少しご紹介してみます。
前向きに考える
いまより健康で素敵な人生が待っていると前向きに考えましょう。具体的な目標を掲げて、それが達成されたときの気持ちをイメージしてみましょう。「我慢しなくては」「辛いけど仕方ない」と考えていると、長続きしません。すぐに結果が出ないとあきらめずに、3ヵ月間、続けてみましょう。一日一日、一つずつクリアしていきましょう。そうすればきっと、「できる感覚」がつかめてきます。
「これならできる!」を見つける
まず、「これならできる」と思う内容を、実行できそうなレベルから始めて「できる感覚」をつかみ、徐々にレベルアップする方法が確実です。「これからは絶対揚げ物は食べない!」なんていう、極端な目標を掲げるのは止めましょう。自分で決めたルールを守れなければ、「やっぱりもう無理だ」と途中であきらめてしまうことになりかねません。家族や仲間を巻き込んだり、逆にひとりで密かに始めたあとで「あっ」と驚かせたり。 方法は千差万別ですので、自分に適した方法をみつけることも大切なのです。さらに「食事、運動、その他・・・、たくさんありすぎて、どれから? 毎日はちょっと・・・」と最初の一歩が出ないときには、とりあえず達成目標「1日3つ」で始めてみましょう。たとえば、「朝と夜、駅から自宅をバスに乗らずに30分歩いた」で1ポイント、「昼食時、とんかつ定食ではなく、たらの煮つけ定食を選んだ」で2ポイント、「晩酌に普段は缶ビール2本のところ、1本にした」で3ポイント、これで今日の目標達成!という具合に。これなら毎日同じことを続けられなくても、何かしら今日できることを継続できます。できることをまず、3つ試してみましょう。
あなたを守るのは、あなた自身です
カラダに悪いことをいつまで続けますか? いまの生活を3年間続けたらどうなるでしょう。10年間続けたとしたら…? 10年後のあなたは家族や兄弟、友人たちと楽しく笑っているでしょうか。10年後、お子さんの身長があなたの肩より高くなっても、あなたが元気で若々しかったら、きっと一緒に歩きたくなるでしょう。さあ、今日から!
少しだけ生活パターンを変えてみませんか
「運動なんて面倒だ」「毎日運動する時間なんてとれそうにない」という方も、なるべく体を動かすようにしたいもの。日常生活のパターンを少し変えるだけでも、運動につながります。
たとえば・・・
□普段より少し大股で、早足で歩く
□近所に出かけるときは、車や電車は利用しない
□電車やバスの中では座らない
□エスカレーターやエレベーターがあっても、階段を使うようにする
□買い物にはちょっと遠くのスーパーまで歩いていく、など・・・
□近所に出かけるときは、車や電車は利用しない
□電車やバスの中では座らない
□エスカレーターやエレベーターがあっても、階段を使うようにする
□買い物にはちょっと遠くのスーパーまで歩いていく、など・・・
健康診断の重要性とは?
生活習慣病を早期に発見し、的確に治療するためには、まずは自分の健康状態を定期的にチェックすることが重要です。会社員であれば、通常は年に一度、職場の健康保険組合の補助により健康診断を受けることができます。会社員でない場合でも、多くの自治体(市区町村)が40歳以上を対象に健康診断(特定検診)を実施していますので、年に一度は受けるようにしましょう。もし、健康診断で高血圧や脂質異常症などが見つかったり、偶然にその他の生活習慣病を指摘された場合には、自覚症状がなくてもそのまま放置せずに、早めに医療機関に相談してみて下さい。もし、かかりつけの医師がいたら、健康診断の結果を見せてアドバイスをもらうのもよいでしょう。生活習慣病を早めに発見し、適切な治療で動脈硬化の進展を抑えることができれば、致死的な心臓病や脳卒中などの心血管リスクを減らすことにつながります。健康は一生の宝物ですので、健康診断を通じて早期に疾病を発見し、必要があれば早めに予防策を講じることで、より長くより健康的な生活を送ることが可能となっていきます。